Frauenheilkunde
Abhängig davon in welchem Lebensabschnitt Sie sich aktuell befinden, stehen unterschiedlichste Themen im Fokus. Selbstverständlich gehen wir in unseren Sprechstunden individuell auf Sie ein:
Krebsvorsorge & -früherkennung
Eine Vorsorgeuntersuchung ist sinnvoll um Risiken sowie eventuell Erkrankungen im Frühstadium zu erkennen, sodass anschließend die Möglichkeit einer effektiveren Behandlung besteht.
In der Regel wird eine Vorsorgeuntersuchung zur Früherkennung von Krebserkrankungen der Geschlechtsorgane einmal jährlich empfohlen. Wenn Sie jedoch medikamentös oder mit einer Spirale verhüten, wird die Vorsorge zweimal pro Jahr empfohlen.
Als gesetzlich Krankenversicherte haben Sie gemäß den Krebsfrüherkennungsrichtlinien Anspruch auf die nachfolgend aufgeführten Vorsorgeleistungen:
- ab dem vollendeten 20. Lebensjahr: Zellabstrich (Pap), Tastuntersuchung des inneren Genitales
- ab dem vollendeten 30. Lebensjahr: zusätzliche Tastuntersuchung der Brust, Inspektion der Haut.
- ab dem vollendeten 35. Lebensjahr: Zellabstrich (Pap) nur noch alle drei Jahre mit HPV-Testung (Tastuntersuchung des inneren Genitales,Tastuntersuchung der Brust, Inspektion der Haut, Blutdruckmessung bleiben jährlich!)
- ab dem vollendeten 50. Lebensjahr: zusätzlich digitale Untersuchung des Rektums sowie Durchführung eines Schnelltest auf okkultes Blut im Stuhl
- ab dem Alter von 50 Jahren bis zum Ende des 70. Lebensjahres: zusätzlich alle zwei Jahre ein Mammographie-Screening – ein deutschlandweites Programm zur Früherkennung von Brustkrebs. Eine persönliche Einladung erhalten Sie automatisch von entsprechender Stelle
- ab dem vollendeten 55. Lebensjahr: zusätzlich eine Darmspiegelung oder alle zwei Jahre ein Schnelltest auf okkultes Blut im Stuhl
Vaginaler Ultraschall
Der Eierstockskrebs macht erst im fortgeschrittenen Stadium Beschwerden. Dies ist der Grund, warum bei Diagnosestellung ca. 70% der Patientinnen im fortgeschrittenen Stadium sind.
Durch die Tastuntersuchung können keine Frühbefunde festgestellt werden.
Nur durch den vaginalen Ultraschall können die Eierstöcke in Form, Lage und Struktur genau untersucht und damit Frühbefunde sichtbar gemacht werden.
Zusätzlich wird damit Ihre Gebärmutter genauer untersucht. So können z.B. Veränderungen an dem Gebärmuttermuskel (sog. Myome) oder in der Gebärmutterschleimhaut (Wucherungen bis Schleimhautkrebs) besser beurteilt werden.
Ebenso können die Konturen der Blasenschleimhaut verfolgt und hier beschwerdefreie Frühbefunde diagnostiziert werden.
Zusammenfassend ist die vaginale Sonografie die beste diagnostische Methode, Frühbefunde im Bereich des inneren Genitales zu finden.
Konventioneller Zellabstrich (Pap-Abstrich)
Der Krebsabstrich nach dem Papanicolaou-Testverfahren (sogenannter „PAP-Test“) dient seit den 70er Jahren zur Vorsorge des Gebärmutterhalskrebses. Diese Methode ermöglicht es, Zellveränderungen bereits vor der Entstehung von Krebszellen aufzufinden.
Der jährlich durchgeführte PAP-Test kann den Gebärmutterhalskrebs mit großer Wahrscheinlichkeit frühzeitig erkennen – ein Erfolgsmodell seit den 70er Jahren.
Leider übernimmt die gesetzliche Krankenkasse ab 01.01.2020 den PAP-Test zusammen mit einem HPV-Test (humane Papilloma-Viren)-„KoTesting“ ab dem vollendeten 35. Lebensjahr nur noch alle 3 Jahre. Die offizielle Begründung lautet, dass Gebärmutterhalskrebs immer mit einer Infektion von humanen Papilloma-Viren einhergeht. Fakt ist jedoch, dass lediglich 80% der Gebärmutterhalskrebsfälle durch eine HPV-Infektion entstehen, 20% (also jeder 5. Fall) sind sogenannte Adenokarzinome, die nichts mit HPV-Infektionen zu tun haben.
Da dieses Vorgehen in unseren Augen einer deutlichen Verschlechterung der Gebärmutterhalskrebsvorsorge gleichkommt, verstehen wir es als unsere Pflicht, den konventionellen Zellabstrich (PAP-Abstrich) ab 35 auch weiterhin jährlich anzubieten.
Im Übrigen werden in Deutschland jährlich etwa 2000-3000 Fälle von Eierstockkrebs, Gebärmutterschleimhautkrebs, Bauchfellkrebs, usw., also nicht nur Gebärmutterhalskrebs, über den PAP-Abstrich entdeckt.
Dünnschicht-Zytologie (Thin–Prep–Test)
Der Krebsabstrich nach dem Papanicolaou – Testverfahren (sogenannter „PAP-Test“) dient seit 50 Jahren zur Vorsorge des Gebärmutterhalskrebses.
Diese Methode ermöglicht es, Zellveränderungen bereits vor der Entstehung von Krebszellen aufzufinden.
Der jährlich durchgeführte PAP-Test kann den Gebärmutterhalskrebs mit großer Wahrscheinlichkeit frühzeitig erkennen.
In jüngster Zeit ist es gelungen, eine deutliche Verbesserung des 50 Jahre alten PAP-Test-Verfahrens bei der Krebsvorsorge zu entwickeln. Bei dem sog. Thin-Prep-Test können durch ein spezielles Abnahme- und Konservierungsverfahren nahezu alle abgenommenen Zellen präzise untersucht werden.
Weltweite Studien haben gezeigt, dass der Thin-Prep-Test eine deutlich höhere Aussagekraft und Sicherheit als der herkömmliche Krebsabstrich besitzt.
Der Thin-Prep-Test wird von den gesetzlichen Krankenkassen nicht bezahlt.
Immunologischer Stuhltest
Die Untersuchung des Stuhls auf okkultes (verborgenes) Blut ist eine wichtige und bewährte Krebsfrüherkennungsmaßnahme, denn Veränderungen im Dick- und Enddarmbereich gehören zu den häufigsten Krebserkrankungen in unserem Kulturkreis.
Andererseits sind die Heilungschancen außerordentlich gut, wenn diese Erkrankungen frühzeitig festgestellt werden und meist lässt sich lange vor dem Auftreten erster Beschwerden Blut im Stuhl nachweisen.
Der immunologische Stuhltest bietet gegenüber den bekannten Testbriefchen einige Vorteile:
Er spricht auf geringere Blutspuren an, so dass ein Karzinom früher auffallen kann, eventuell auch schon Vorstufen entdeckt werden.
- Es können auch höher gelegene Blutungsquellen im Dünn- und Dickdarmbereich
erfasst werden. - Vor der Stuhlgewinnung muss keine besondere Diät beachtet werden.
- Er ist vielfach empfindlicher als der herkömmliche Stuhltest.
Blasenkrebs - Früherkennung
Das Blasenkarzinom stellt die fünfthäufigste bösartige Tumorerkrankung des Menschen dar. Die Zahl der Blasenkrebs-Diagnosen bei Frauen von 1980 bis 2004 hat sich mehr als verdoppelt. Mittlerweile erkranken mehr Frauen an Blasen- als an Gebärmutterhalskrebs. Europaweit erkranken jährlich ca. 180.000 Menschen neu an Blasenkrebs.
Besonders gefährlich macht den Blasenkrebs, dass er häufig erst in einem späten Stadium zu klinischen Symptomen wie Schmerzen oder Problemen beim Wasserlassen führt.
Risikofaktoren
Der häufige Kontakt mit bestimmten Chemikalien ist der am längsten bekannte Risikofaktor für Blasenkrebs. Mitarbeiter der Chemie-, Stahl- und Lederindustrie. Automechaniker, sowie Zahntechniker und Friseure gehören zu den Risikogruppen, weshalb hier Blasenkrebs auch als Berufskrankheit anerkannt ist.
Auch das regelmäßige Färben der Kopfhaare gilt als Risikofaktor für die Entstehung von Blasenkrebs.
Des Weiteren ist Rauchen ein besonders wichtiger Risikofaktor für Blasenkrebs. Es besteht hierbei ein direkter Zusammenhang zwischen der Anzahl der konsumierten Tabakprodukte und dem Risiko an einem Harnblasenkarzinom zu erkranken.
Nicht zuletzt tritt Blasenkrebs auch gehäuft bei Menschen auf, die unter chronischen Harnblasenentzündungen leiden.
Früherkennung und Warnsignale
Im Anfangsstadium befällt der Blasenkrebs nur die Oberfläche der Blase. In diesem Stadium kann der Krebs einfach behandelt werden und es ist keine aggressive Behandlung notwendig. Aus diesem Grund ist die Früherkennung von äußerster Wichtigkeit. Früh erkannt, kann meist eine vergleichsweise sanfte Therapie eingeleitet werden, wonach kaum Verlust an Lebensqualität zu erwarten ist. Sichtbares Blut (sog. Makrohämaturie) im Urin ist das häufigste Primärsymptom eines Blasentumors. Bei Auftreten einer schmerzlosen Hämaturie, auch wenn sie nur ein einziges Mal auftritt, sollte unbedingt auf eine Tumorerkrankung als Ursache untersucht werden.
Die Untersuchung des Harns auf Blutspuren sollte bei Personen mit erhöhtem Risiko ab dem 40. Lebensjahr durchgeführt werden. Ebenso sind immer wiederkehrende Blasenentzündungen, Brennen beim Wasserlassen, gesteigerter Harndrang und Stechen nach der Blasenentleerung Anzeichen einer Tumorerkrankung. Die Beschwerden einer Blasenentzündung können auch Symptome eines Blasentumors sein. Es muss eine urologische Abklärung erfolgen.
Diagnose
Im Rahmen einer Vorsorgeuntersuchung stehen für die frühzeitige Selektion von Patienten mit möglichem Blasenkarzinom einfach durchzuführende, sensitive Urintests zur Verfügung. Eine möglichst frühe Diagnose der Erkrankung und eine entsprechende Therapie tragen entscheidend zur Überlebensrate des Patienten bei.
Für Zugehörige der vorgenannten Risikogruppen ist es ratsam, zusätzlich zur Untersuchung auf Blut im Urin auch eine Untersuchung auf BTA (Blasentumor-assoziiertes Antigen) durchführen zu lassen. Studien belegen, dass die kombinierte Untersuchung des Urins bestehend aus Urinzytologie und BTA-Nachweis wesentlich sensitiver ist als die Untersuchung auf Blut im Urin allein.
Empfehlenswert hierfür ist der NMP-22-Test. Dieser Test gilt als besonders sensitiv bei der Erkennung von Blasenkrebs und ist innerhalb von nur 5 Minuten mit einer Urinprobe durchführbar. Der NMP-22-Test ist sowohl für die Vorsorgeuntersuchung zugelassen, als auch für die Therapieüberwachung und bietet eine sinnvolle Alternative zu weniger sensitiven Schnelltests.
Therapiekontrolle
Bei Blasenkrebs besteht eine sehr hohe Rezidivrate. Die Häufigkeit des erneuten Auftretens der Erkrankung liegt bei bis zu 70%. Nach erfolgter Therapie sind regelmäßige, sensitive Untersuchungen der Patienten von entscheidender Bedeutung. Auch hierzu kann der NMP-22-Test genutzt werden.
Übrigens
Das Risiko von Männern an Blasenkrebs zu erkranken ist insgesamt etwa dreimal so hoch wie von Frauen. Bitte weisen Sie Ihren Partner darauf hin und empfehlen Sie Angehörigen der o.g. Risikogruppen eine Urinprobe des Lebenspartners mit in die Praxis zu bringen!
HPV-Infektion und Gebärmutterhalskrebs
Sinn und Zweck der gynäkologischen Krebsvorsorge ist es Zellveränderungen am Gebärmutterhals zu erkennen, die meist noch ungefährlich sind und sich sehr gut behandeln lassen.
Der hierfür eingesetzte PAP-Test ist seit Jahren die Methode der Wahl und trägt dazu bei, bereits frühzeitig Krebsvorstufen zu erkennen.
Veränderte Zellen, auch Dysplasien genannt, können hierbei mit verschiedenen Schweregraden vorkommen.
Leichte bis mittelschwere Dysplasien werden bei über 500.000 Frauen pro Jahr in Deutschland festgestellt. Bei diesen Patientinnen löst die Diagnose natürlicherweise Sorge über die Heilungschancen aus. Folgende Untersuchungen können nun durchgeführt werden, um das individuelle Risiko zu bestimmen.
HPV-Test: Humane Papillom Viren (HPV) sind in 80% die Voraussetzung für die Entstehung von Gebärmutterhalskrebs. Ist dieser Test negativ, so kann man davon ausgehen, dass die Zellveränderung in kurzer Zeit wieder verschwindet. Weist dieser Test HPV Typen der Hochrisikogruppe nacht, dann besteht das Risiko, dass sich die Zellveränderungen weiter verschlimmern.
Wenn die Erkrankung nicht spontan abheilt, dann folgt häufig ein operativer Eingriff, die sogenannte Konisation. Hierbei werden die veränderten Zellen komplett entfernt. Ist die Konisation erfolgreich, d. h. es konnten alle abnormalen Zellen entfernt werden, gilt die Erkrankung als geheilt.
Vorsicht geboten ist bei Frauen mit Kinderwunsch, da durch eine Konisation Frühgeburten begünstigt werden können. Daher ist insbesondere bei jungen Frauen eine sorgfältige, individuelle Beratung unter Einbeziehung der Lebensumstände dringend angeraten.
Mammasonografie (Brustultraschall)
Jährlich erkranken in unserem Land ca. 60.000 Frauen an Brustkrebs. Leider sind die genaueren Ursachen noch weitgehend unklar. Auch wenn es sog. Risikofaktoren gibt, müssen wir davon ausgehen, dass es jede Frau, auch solche ohne besondere Risiken treffen kann.
Als Schlussfolgerung hieraus empfehlen wir Ihnen folgende vorbeugenden Untersuchungen:
- Tastuntersuchung der Brust durch den Gynäkologen alle 6 Monate
- Selbstuntersuchung durch Sie selbst 1 Mal im Monat
- Mammografie in regelmäßigen Abständen, je nach Ausgangsbefund
- Ultraschalluntersuchungen der Brust als Ergänzung zur Mammografie
Alle diese Untersuchungen können den Brustkrebs nicht verhindern, ihn jedoch so früh wie möglich feststellen. Durch die Mammografie können kleinste, noch nicht tastbare Knoten oder Mikrokalk festgestellt werden. Neben einer eventuell erfolgten Röntgenuntersuchung stellt die Ultraschalluntersuchung der Brust eine sinnvolle Ergänzung der Früherkennung dar.
Die gesetzliche Vorsorgeuntersuchung, wie sie von der Krankenkasse bezahlt wird, beinhaltet zwar die Tastuntersuchung des inneren Genitales, die der Brustdrüsen jedoch erst ab dem 30. Lebensjahr.
Für die Früherkennung des Brustkrebses – der häufigsten Krebserkrankung der Frau – ist neben der regelmäßigen Selbstuntersuchung der Brust eine Ultraschalluntersuchung sinnvoll.
Um Ihre persönliche Vorsorge optimal zu gestalten, sollte spätestens ab dem 40. Lebensjahr nach den Empfehlungen der Deutschen Gesellschaft für Senologie neben der Tastuntersuchung noch die Ultraschalldiagnostik hinzugezogen werden.
Chlamydien
Chlamydien sind Bakterien, die vor allem beim ungeschützten Geschlechtsverkehr übertragen werden können. Besonders häufig stecken sich junge Frauen an. Eine von zehn Frauen bis 25 Jahren hatte bereits eine Chlamydien-Infektion.
Chlamydien-Infektionen sind oft unbemerkt, sie verursachen nur geringe Beschwerden (Ausfluss, Zwischenblutungen, Schmerzen beim Wasserlassen) – ohne Behandlung kann es zu schweren Komplikationen kommen: Chronische Beschwerden im Unterbauch, Verwachsungen, Unfruchtbarkeit.
Bei einer Schwangerschaft: Vorzeitige Wehen oder sogar eine Fehlgeburt, auch Infektionen beim Neugeborenen, z. B. eine Lungenentzündung, sind möglich.
Was kann ich tun?
Lassen Sie sich vorsorglich auf Chlamydien testen. Bei Frauen bis 25 Jahren übernehmen die gesetzlichen Krankenkassen einmal pro Jahr die Kosten für die Untersuchung.
Für den Test geben Sie einfach eine Urinprobe ab, oder Ihr Arzt entnimmt einen Abstrich.
Was ist wichtig, wenn eine Infektion festgestellt wird?
Chlamydien können meist einfach und erfolgreich behandelt werden mit Antibiotika.
Informieren Sie unbedingt Ihren Partner: Auch er sollte sich testen und behandeln lassen. (Übrigens: Die Ansteckung kann schon lange zurückliegen. Ein positiver Test bedeutet also nicht unbedingt, dass Sie oder Ihr Partner fremdgegangen sind).
Kein ungeschützter Sex! Verwenden Sie Kondome, bis die Behandlung abgeschlossen ist.
Die schlechte Nachricht: Eine überstandene Erkrankung schützt nicht vor einer erneuten Ansteckung. Es ist also sinnvoll, den Chlamydien-Test regelmäßig zu wiederholen.
Bestimmung des Hormonspiegels
Zwischen dem Östrogenspiegel bei Frauen nach den Wechseljahren und dem Risiko, an Osteoporose (Knochenschwund), Arteriosklerose (Gefäßverkalkung) oder Morbus Alzheimer (Gedächtnisschwund) zu erkranken, besteht ein enger Zusammenhang.
Durch Hormonstörungen sind oft auch Veränderungen an Haut und Haaren zu beobachten. Dieses kann durch eine zunehmende Wirksamkeit männlicher Hormone bedingt sein und sich durch Hautunreinheiten und Haarausfall bemerkbar machen.
In den Wechseljahren kommt es nach und nach zu einem Erlöschen der Eierstockfunktion (Klimakterium). Die Eierstöcke produzieren immer weniger weibliche Hormone, so dass ein Hormonmangel daraus resultiert. In der Folge kommt es später zu einem Ausbleiben der Regelblutung.
Mit Hilfe einer differenzierten Hormonuntersuchung aus dem Blut ist eine individuelle Diagnose möglich. Falls sich die Notwendigkeit hieraus ergibt und Sie den Wunsch haben, ist eine optimale Einstellung der Hormonsubstitutionstherapie möglich. Zudem kann geklärt werden, ob Sie Maßnahmen zur Schwangerschaftsverhütung treffen müssen.
Die frühzeitige Erkennung hormoneller Störungen durch eine genaue Hormonanalyse kann auch hierbei eine gezielte Therapie ermöglichen.
Entfernung von Hautanhängseln
Sie leiden unter Warzenbildung, Muttermalen, Hautanhängseln, die ästhetisch und funktionell sehr störend sind? Wir bieten Ihnen in unsere Praxis an, diese schonend und diskret zu entfernen.
Empfängnisverhütung
Wir beraten Sie gern bei der Auswahl Ihrer Kontrazeptionsmethode. Die unten aufgeführten Verhütungen werden in ihrer Wirksamkeit nicht durch Durchfall oder Erbrechen, Medikamente, reisebedingte Zeitverschiebung, Einnahme- bzw. Anwendungsfehler beeinträchtigt. Wir bieten Ihnen hierzu verschiedene Möglichkeiten an:
Legen einer Hormonspirale
Mirena
Die Hormonspirale wird während Ihrer Periode in die Gebärmutter eingelegt und entfaltet dort zielgenau ihre Wirkung.
Kyleena
Ist die neueste Entwicklung in diesem Bereich und ist deswegen die kleinste und geringst dosierte ihrer Art für die 5-jährige Liegezeit. Kyleena ist für Frauen jeden Alters geeignet, die auf diese Weise verhüten möchten. Sie setzt in Ihrer Gebärmutter eine geringe Menge eines Hormons frei, das dort direkt verhütend wirkt. Ihre Regelblutung kann aufgrund der Hormonwirkung kürzer, schwächer, seltener und weniger schmerzhaft werden, bis dahin, dass Ihre Regelblutung u. U. gar nicht mehr auftritt. Ihr Zyklus und Ihr natürlicher Hormonhaushalt bleiben dabei erhalten.
Mirena
Setzt 5 Jahre in Ihrer Gebärmutter eine geringe Menge eines Hormons frei, was direkt in der Gebärmutter verhütend wirkt. Ihre Regelblutung ist aufgrund der lokalen Hormonwirkung deutlich kürzer, schwächer, seltener und weniger schmerzhaft werden, bis dahin, dass Ihre Regelblutung u. U. gar nicht mehr auftritt. Ihr Zyklus und Ihr natürlicher Hormonhaushalt bleiben dabei erhalten.
Jaydess
Wurde speziell für junge Frauen entwickelt und ist deswegen die kleinste und geringst dosierte ihrer Art. Sie verbleibt 3 Jahre in der Gebärmutter. Ihre Regelblutung kann durch die Wirkung von Jaydess kürzer, schwächer, seltener und weniger schmerzhaft werden. Ihr Zyklus und Ihr natürlicher Hormonhaushalt bleiben dabei erhalten.
Der korrekte Sitz von Kyleena, Mirena bzw. Jaydess sollte durch regelmäßige Ultraschalluntersuchungen kontrolliert werden.
Einsetzen eines Hormonstäbchens
Ein kleines Kunststoffstäbchen wird während Ihrer Periode unter die Haut des Oberarms eingesetzt. Dort kann das Hormonstäbchen (Implanon) für 3 Jahre verbleiben. Auch durch diese Verhütungsmaßnahme können Blu-tungsstärke und -dauer sowie Regelschmerzen abnehmen. Generell bleibt die Monatsblutung sogar aus.
Verabreichung der 3-Monatsspritze
Eine intramuskuläre bzw. subcutane Injektion ins Gesäß oder den Oberarm bzw. den Bauch wird während der Periode verabreicht. Die Periodenblutungsstärke und -dauer sowie Regelschmerzen können durch diese Verhütungsmethode ebenfalls abnehmen, die Monatsblutungen bleiben meist sogar ganz aus.
Legen einer Kupferspirale
Während Ihrer Periode wird eine Kupferspirale in die Gebärmutter eingesetzt oder – wie bei der Kupferkette – über einen Knoten im Muskelgewebe der Gebärmutter verankert. Diese kann dort je nach Präparat für 3-5 Jahre verbleiben. Aufgrund der Wirkung der freigesetzten Kupferionen in Ihrer Gebärmutter kommt es zu einer leichten Entzündung, wodurch Ihre monatlichen Blutungen stärker, länger, häufiger und schmerzhafter werden können. Der korrekte Sitz der Spirale/Kupferkette sollte durch regelmäßige Ultraschalluntersuchungen kontrolliert werden.
Impfungen
Vorsorge – Impfung bei Scheidenentzündungen (Gynatren)
Durch einen speziellen Impfstoff mit inaktivierten Keimen verschiedener Milchsäurebakterienstämme lässt sich das Immunsystem anregen. Dadurch werden Lactobacillen, die nicht zur Milchsäurebildung beitragen eliminiert und die physiologischen Döderlein-Bakterien vermehren sich. Hierdurch normalisiert sich die Vaginalflora und beugt so Infektionen der Scheide vor.
Eine 3-teilige Grundimmunisierung (Abstand je 2 Wochen), ergänzt durch eine Auffrischungsimpfung nach 6 – 12 Monaten, kann so bis zu drei Jahre lang Schutz vor Scheidenentzündungen bieten.
In einer Anwendungsbeobachtung, an der über 500 Frauen mit immer wiederkehrenden Scheidenentzündungen teilnahmen, sank die Zahl der Neuerkrankungen nach der Impfung um 82%.
Studien belegen die Wirksamkeit der intramuskulären Impfung bei Pilzerkran-kungen, Trichomonadenbefall und bakteriellen Infekten.
Vorsorge – Impfung bei chronischen Harnwegs-Infektionen (Strovac)
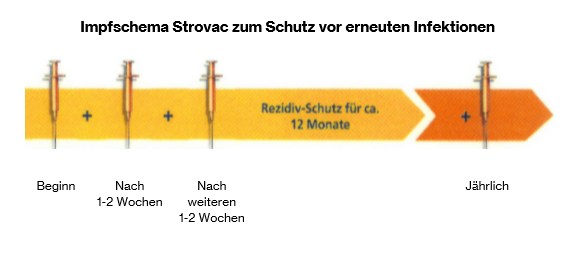
Bakterielle Harnwegsinfekte werden mit Antibiotika behandelt. Die beseitigen in der Regel schnell und nachhaltig die Auslöser der entzündlichen Reaktion – die Bakterien. Doch diese Behandlung hat ihre Grenzen. Kehrt ein solcher Infekt immer wieder, ist der Therapie-Erfolg häufig nicht zufriedenstellend.
Eine gute Alternative bzw. Ergänzung zur Antibiotika-Behandlung ist seit einiger Zeit die vorbeugende Immunisierung. Ihr Arzt gibt Ihnen dazu dreimal innerhalb eines Monats eine Spritze im Abstand von je 2 Wochen in den Oberarm. Diese enthält abgetötete Formen derjenigen Keime, die für Harnwegsinfekte verantwortlich sind. Diese geben dem Immunsystem das Signal zur Bildung eigener Abwehrstoffe und senken damit das Risiko für weitere Harnwegsinfekte erheblich. Die Behandlung kann auch während einer Akut-Phase begonnen werden. Der Vorteil der Immunisierung, im Vergleich zu Antibiotika, liegt in der ursächlichen Behandlung von immer wiederkehrenden Harnwegsinfekten.
Diese Leistung – auch wenn empfohlen – wird nicht von der gesetzlichen Krankenkasse übernommen. Um die Leistung zu erhalten, müssen Sie die Kosten selbst tragen.

HPV (Humane Papillomviren) – Impfung
Schon länger ist bekannt, dass humane Papillomviren eine Reihe von Krankheiten auslösen: Neben einem Gebärmutterhalskrebs können dies Genitalwarzen, aber auch Krebserkrankungen der Scheide und des äußeren Genitalbereiches, der Analregion, des Penis und des Nasen- und Rachenraumes sein.
Meist heilt eine Infektion mit dem humanen Papillomvirus folgenlos aus. Ein Fünftel der Infektionen verläuft jedoch chronisch, d.h., das Virus verbleibt in der Schleimhaut und kann dort Veränderungen von Entartungen, bis hin zu unkontrolliertem Zellwachstum, hervorrufen.
Papillomviren sind weit verbreitet. Sie werden meist beim Geschlechtsverkehr übertragen. So infizieren sich im Laufe ihres Lebens etwa 70% der sexuell aktiven Bevölkerung mit Papillomviren. Spezielle Risikogruppen gibt es nicht. Daher sollte jede Frau aber auch jeder Mann diesen Erkrankungen wirkungsvoll vorbeugen.
Die Impfung schützt vor Gebärmutterhalskrebs und seinen Vorstufen, aber auch vor Genitalwarzen, die durch Papillomviren der Typen 6, 11, 16, 18, 31, 33, 45, 52 und 58 verursacht werden. Das sind etwa 75% dieser Krebsarten.
Den besten Schutz bietet die Impfung vor dem ersten Geschlechtsverkehr, daher zahlen die gesetzlichen Krankenkassen diese Impfung bis zum 18. Geburtstag. Allerdings sollte die Impfung nicht auf diesen Zeitraum beschränkt bleiben, da bei Weitem nicht alle Mädchen mit dem Eintritt in die Sexualität mit HPV infiziert werden. Auch ältere Frauen, oder Frauen, welche bereits Kontakt mit einem HPV-Typ hatten, profitieren von der Impfung.
Wir bieten Ihnen deshalb die HPV-Impfung als Selbstzahlerleistung an.
Seit 2019 wird die HPV-Impfung auch für Jungs empfohlen und die Kosten für die Impfung bis zum 18. Geburtstag von den Krankenkassen getragen.
Grippe (Influenza) - Schutzimpfung
Jährliche Impfung besonders empfohlen bei Patienten über 60 Jahren, in Risikoberufen Arbeitenden, aber auch bei Schwangeren.
Tetanus – Diphterie – Pertussis – Impfung
Schützt vor Wundstarrkrampf, Diphterie und Keuchhusten. Patientinnen mit Kinderwunsch sollten Impfschutz haben.
Masern – Mumps – Röteln – Impfung
Man sollte 2x im Leben geimpft sein, dann ist von einem Impfschutz auszugehen.
Da eine Röteln-Erstinfektion in der Schwangerschaft verheerende Folgen für das ungeborene Kind haben kann, sollte bei Patientinnen mit Kinderwunsch ein Impfschutz bestehen.
Varizellen (Windpocken) – Impfung
Da eine Windpockeninfektion in der Schwangerschaft schlimme Folgen für das ungeborene Kind haben kann, sollte darauf geachtet werden, ob eine Patientin mit Kinderwunsch – wie die meisten – in der Vergangenheit an Windpocken erkrankt ist. Falls nicht, ist die Impfung indiziert.
FSME - Impfung
Das Virus der Früh- Sommer- Meningo- Enzephalitis wird durch Zecken übertragen.



